Axiale Spondyloarthritis in Forschung und Lehre – Joachim Sieper im Interview (Teil 2)
Joachim Sieper ist emeritierter Professor für Rheumatologie am Campus Benjamin Franklin der Charité Berlin. Im ersten Teil des Interviews mit der Online-Redakteurin Eva Reidemeister hat er über die Herausforderungen bei der Diagnose von axialer Spondyloarthritis gesprochen. Und darüber, warum wir heute eher nicht mehr „Morbus Bechterew“ sagen.
Eva Reidemeister – freie Online-Redakteurin | Joachim Sieper – Rheumatologe
Doch bis heute ist die Krankheit nicht heilbar. Mit der Therapie lassen sich bisher nur die Symptome abmildern und das Fortschreiten der Krankheit eindämmen, ja sogar bis zur vollständigen Symptomfreiheit. Bei der Behandlung, in der Forschung und auch in der Ausbildung von Medizinstudierenden ist noch viel zu tun. Erfahre hier mehr dazu.
Eva Reidemeister: Welche Bereiche müssen bei der Spondyloarthritis noch stärker erforscht werden? Beim letzten Mal ist es kurz gefallen: Die Entzündungsprozesse der Krankheit werden noch nicht vollends verstanden.
Joachim Sieper: Das gilt ja generell für chronische Erkrankungen. Man muss erst mal die Entstehung, die Pathogenese, verstehen, um dann eine Heilung anzubieten. Und wir haben zwar über die letzten zwanzig Jahre sehr gute Therapien entwickelt, die wir zunehmend anwenden und die den Patienten sehr geholfen haben, aber in der Regel kommt es ja zu einem Rückfall, wenn die Therapie unterbrochen wird, weshalb wir nur von einer guten Linderung, aber nicht von einer Heilung sprechen.
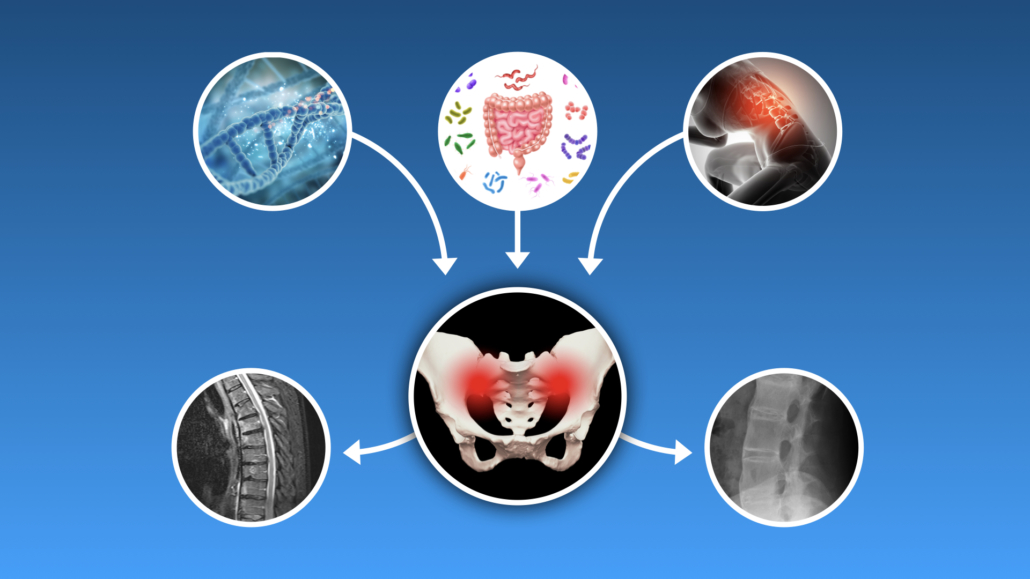
Eine Krankheit zu verstehen, ist ein essenzieller Schritt, um eine Heilung anzubieten. Die haben wir noch nicht. Wir wissen, dass es eine sehr starke genetische Komponente gibt. Also die Gene machen 80 % bis 90 % bei der Krankheitsentstehung aus. Dann kommen Umweltfaktoren wie Bakterien hinzu. Salmonellen, nur mal als Beispiel. Sowas kann das auch anstoßen. Oder wenn man eine chronische Darmentzündung hat, wie bei Morbus Crohn, dann ist die Darmschleimhaut lädiert und deswegen kann das Immunsystem die Bakterien im Darm „sehen“. Man weiß um die Faktoren „Immunsystem“ und „Bakterien“, aber trotzdem versteht man noch nicht so richtig, was die Krankheit letztendlich auslöst, und auch nicht, wie man diesen speziellen Prozess unterbinden kann. Das ist nochmal ein ganz wichtiger Aspekt für die Forschung.
Genetik, Darmgesundheit und Mechanik als mögliche Risikofaktoren für Entzündungen, zunächst an den Sakroiliakalgelenken, später an der Wirbelsäule.
Wir wissen über die Therapien, die wir haben, dass sie in der Regel besser bei einer Frühdiagnose wirken. Wenn die Patienten schon lange krank sind, dann ist es schwer, den Entzündungsprozess zu unterbrechen beziehungsweise haben sie dann noch zusätzliche Schmerzen durch Muskelverspannungen, aufgrund von Fehlbelastungen beim Gehen – und das ist gar nicht so einfach zu unterscheiden.
Also die frühe Diagnose ist ein ganz wichtiger Schritt, um noch höhere und anhaltende Therapieerfolge zu sehen. Und für die frühe Diagnose ist einfach die Bildgebung essenziell. Hier haben wir im Augenblick die MRT-Untersuchung. Sicherlich wird sich auch die Bildgebung weiterentwickeln. Wir haben immer noch Patienten, wo wir denken, die sind krank, und das MRT zeigt keinen eindeutigen Befund, weil wahrscheinlich auch die Sensitivität der MRT-Untersuchung nicht bei 100 % liegt.
Wir „verpassen“ immer noch Patienten. Stichwort „Deep Learning“ – da geht es darum, Programme zu entwickeln, die auch automatisch Bildgebung befunden können. Auch das würde dem Rheumatologen nochmal enorm helfen, wenn das eine relativ gute Aussagekraft hätte. Ich denke, das sind noch wichtige Forschungsfragen für die Zukunft.
Wir hatten beim letzten Mal kurz erwähnt, dass es ja eine Erkrankung der jungen Menschen ist. Das fängt in der Regel im dritten Lebensjahrzehnt zwischen 20 und 30 an. Also wenn man mitten im Leben ist – deshalb auch die Bedeutung der frühen Diagnose. Und wir sagen generell, wenn die Patienten Symptome haben, wenn sie schon älter als 45 sind, ist es unwahrscheinlich, dass die axiale Spondyloarthritis die Ursache dafür ist. Man kann sagen: je jünger, desto wahrscheinlicher.
In Bezug auf das Alter weiß man nicht genau, woran das liegt, und dasselbe gilt auch für das Phänomen der Knochenzerstörung beziehungsweise für die Röntgenveränderungen, die aus irgendeinem Grund eher bei Männern auftreten als bei Frauen – auch etwas häufiger. Deshalb hat man früher gedacht, es ist eine Erkrankung der Männer, weil diese die Verknöcherungen entwickelt haben. Aber wenn wir die MRT-Untersuchung anwenden, sehen wir, dass etwa gleich viel Frauen in der Entzündungsphase betroffen sind. Doch aus unklaren Gründen entwickeln die Frauen später oder vielleicht auch gar nicht diese Verknöcherungen.
ER: Das heißt, unter den Geschlechtern ist die Symptomatik unterschiedlich.
JS: Nein, die Symptomatik ist gleich. Das heißt, sie haben ein ähnliches Niveau an Schmerzen, an allgemeinem Krankheitsgefühl, an Steifigkeit, aber die Knochenzerstörung, die manchmal bei Symptomen gar nicht so eine große Rolle spielt, die scheint unterschiedlich zu sein.
ER: Aha. Wie ist das – wir haben jetzt immer über die MRT gesprochen. Aber was ist mit der Computertomografie (CT)? Ist das eine Kostenfrage, dass man sich eher für die MRT entscheidet, oder geht es tatsächlich darum, dass man es in der MRT besser sieht?
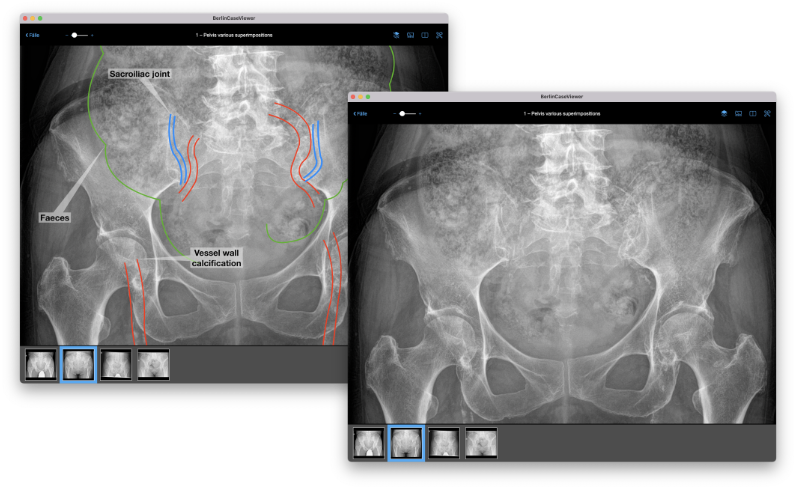
JS: Wir haben ja mehr oder weniger 3 bildgebende Verfahren. Das Röntgen ist immer noch preiswert und nach wie vor wichtig in den offiziellen Standards, weil das auch historisch so gewachsen ist. Ein Röntgenbild ist nicht einfach zu interpretieren, ist keine Schichtbildgebung und da ist der Summationseffekt der Strahlen und was man dann so sieht. Deshalb gibt es, wenn man Experten fragt, eine hohe Diskrepanz in der Interpretation. Ja, das Röntgen wird verwendet, weil es billig und Teil zahlreicher Leitlinien ist, aber für die Zukunft sollte es verschwinden.
Röntgen vom Becken zeigt verschiedene Formen des Summationseffektes.
Auf dem Röntgenbild sieht man keine Entzündung, sondern nur die Knochenzerstörung. Da [Anmerkung: bezogen auf den Summationseffekt] ist das CT dem Röntgen deutlich überlegen, denn es ist ein Schichtverfahren. Aber die CT zeigt eben keine Entzündungen, sondern nur, wenn etwas am Knochen kaputt ist, aber nicht die Entzündung im Knochen. Deswegen kommt die CT immer mal wieder infrage, wenn man beim Röntgen nicht sicher ist, aber sie spielt – wegen der Strahlenbelastung – keine so große Rolle. Denn die Strahlenbelastung ist relativ groß. Wobei wir dann niedrig dosierte CT verwenden.
Interaktiver Fall mit Röntgen, MRT und CT
Solche Techniken werden von unseren Radiologen Torsten Diekhoff und Kay Hermann wissenschaftlich untersucht und es wird dabei eine ähnliche Strahlenbelastung wie beim Röntgen erreicht. Die Frage ist: Kann man auf dem MRT-Befund auch die strukturellen Veränderungen entdecken? Das scheint der Fall zu sein. Das haben wir auch mit Doktor Hermann und Doktor Diekhoff aus der Radiologie in der Charité untersucht. Und die T1-Sequenz bei der MRT-Untersuchung erkennt wahrscheinlich besser die strukturellen Veränderungen, die Erosionen und die Verknöcherungen in den Sakroiliakalgelenken als das Röntgen.
Insofern könnte es sein, dass wir, wenn die Kosten nicht die entscheidende Rolle spielen, vielleicht nur MRT machen. Wir gucken einmal eine Sequenz an, die uns die Entzündung zeigt, und dann gucken wir uns eine andere Sequenz an, die uns dann den Strukturschaden zeigt, und wenn das dann klar ist, brauchen wir keine anderen Untersuchungen.
Computertomograf (Bild von Roman Paroubek, Pixabay)
Wenn wir immer noch Zweifel haben, können wir tatsächlich eine niedrig dosierte CT machen, weil sie in Bezug auf die strukturellen Veränderungen noch aussagekräftiger ist als die MRT, aber eben mit mehr Strahlenbelastung. Das heißt, in Zukunft wird es das Röntgen nur dort geben, wo es Kostenprobleme gibt, weil es einfach preiswert ist und man es relativ einfach anwenden kann.
ER: Von der Diagnose zur Behandlung: Weil wir auch über Begleiterkrankungen wie Schuppenflechte oder Morbus Crohn gesprochen hatten – verändert das Vorliegen solcher Krankheiten aus rheumatologischer Sicht auch die Behandlung? Wie individuell ist der Therapieplan?
JS: Na, wir fangen mit nichtsteroidalen Antirheumatika wie Diclofenac oder Ibuprofen an, denn das ist eigentlich unabhängig davon, ob die anderen Krankheiten vorliegen. Der nächste Schritt sind dann die Biologika. Da haben wir die größte Erfahrung mit TNF-alpha-Blockern. Diese wirken bei den rheumatischen Manifestationen, also bei den Entzündungen im Becken und in der Wirbelsäule. Sie wirken aber auch gut bei Schuppenflechte und bei Morbus Crohn und auch bei der Regenbogenhautentzündung (Uveitis).
Seit Neuestem haben wir eine zweite Substanzgruppe von Medikamenten, die gut bei der Erkrankung wirkt. Das sind die Interleukin-17-Inhibitoren. Da gibt es dann in der Tat gewisse Differenzierungen. Sie wirken ähnlich gut wie die TNF-alpha-Blocker für das Rheuma, wirken aber besser bei der Schuppenflechte als die TNF-alpha-Blocker und schlechter auf den Morbus Crohn als die TNF-alpha-Blocker.
Also wenn so etwas vorliegt, haben wir gewisse Differenzierungen. Traditionell haben wir nicht so viel darüber nachgedacht, denn die TNF-alpha-Blocker wirken überall. Aber bei den neueren Substanzen gibt es Differenzierungen und da spielt das Vorliegen oder Nicht-Vorliegen dieser extrarheumatischen Manifestationen schon eine Rolle.
ER: Von den zu verschreibenden Medikamenten einmal abgesehen, gibt es etwas, was die Patienten selbst tun können, um die Krankheit im Zaum zu halten?
JS: Bei der Erkrankung ist seit hundert Jahren schon wichtig, dass man sich bewegt, dass man regelmäßig Krankengymnastik macht, am besten zwei Mal zu Hause jeden Tag. Man sollte zu Beginn eine Anleitung haben, aber letztlich reicht es wahrscheinlich aus, wenn man diszipliniert ist, das selbst zu Hause zu machen – am besten morgens und abends.
Foto von Clique Images, Unsplash
Es ist ganz wichtig, sich viel zu bewegen, Sport in Maßen zu machen. Alle anderen Maßnahmen, zum Beispiel Ernährung … Was ja in der Medizin immer eine große Rolle spielt, wenn man keine Heilung hat, sowohl bei Rheuma als auch bei Krebserkrankungen: Es gibt keine harten Daten, dass eine bestimmte Diät einen großen Einfluss auf den Krankheitsverlauf hat.
ER: Also das kann man auch einfach nicht mit Bestimmtheit sagen.
JS: Genau. Vorerst: Bewegung, Bewegung, Bewegung.
ER: Bezogen auf den medizinischen Nachwuchs, was kann man den Medizinstudierenden jetzt mit auf den Weg geben, dass sie axSpA gut erkennen können?
JS: Man muss bedenken, dass es mit einer Entzündung anfängt, in der Regel im Becken, in den Kreuz-Darmbein-Gelenken. Erst später ist die Wirbelsäule betroffen. Es gibt keinen einzelnen Test, der die Diagnose stellt. Man sollte verschiedene Dinge testen und auch beim Patienten erfragen. Ein wichtiger Punkt ist, dass die axSpA eine wichtige Differenzialdiagnose bei jungen Menschen mit chronischen Rückenschmerzen ist.
ER: Dass man mehr zusammenarbeiten muss, wird das im Studium reflektiert oder liegt der Schwerpunkt da doch eher darauf, dass sich die Studierenden spezialisieren? Also wird die Interdisziplinarität auch im Studium vorangetrieben?
JS: Ich bin jetzt nicht so in den neuesten Entwicklungen des Medizinstudiums drin, aber das wird eher schwieriger sein. Bis zum Staatsexamen macht man ja die ganze Medizin und da muss man die wichtigsten Sachen erlernen. Aber dieses interdisziplinäre Herangehen gilt ja zunehmend in der gesamten Medizin. Da ist Rheuma mit Spondyloarthritis nur ein Beispiel, aber man denke zum Beispiel auch an Krebsbehandlungen mit Hämatologie, Radiologie und Strahlentherapie sowie Chirurgie.
Also ja, man darf nicht nur für die Einzelsachen lernen, sondern man muss von dem Patienten ausgehen und vom Krankheitsbild – und das bedeutet dann die Zusammenarbeit der einzelnen Disziplinen. Aber das ist bei mir schon eine Weile her. Ich war in letzter Zeit nicht so involviert in der Entwicklung des Curriculums.
ER: Ich als Laie habe den Eindruck, dass man sich auf Fachkonferenzen austauscht und interdisziplinär forscht, aber im Studium immer noch konventionell ausgebildet wird – je nach Fachrichtung. Das müsste sich ja verbessern, damit sich solche Zusammenarbeit fortsetzen kann.
JS: Absolut.
Das könnte dich auch interessieren:
This post is also available in: Englisch